ESMO2023新版指南:新诊断和复发性卵巢癌的诊断、治疗和随访
时间:2023-11-06 00:55:49 热度:37.1℃ 作者:网络

欧洲肿瘤内科学会(ESMO)是欧洲最负盛名的肿瘤学术平台,ESMO指南是临床工作者的重要参考。ESMO卵巢癌指南于2013年发布,此后,仅在2021年对一线治疗推荐进行了更新,2023年,再次重磅发布卵巢癌指南,涵盖新诊断和复发性卵巢癌的诊断、治疗和随访,对相关证据进行了推荐。
发病率和流行病学
上皮性卵巢癌(EOC)是一组在临床、病理和分子水平上具有异质性的疾病。在全球,卵巢癌致死率居妇科恶性肿瘤第二位,仅次于宫颈癌;在发达国家,居首位。2020年全球约有20万女性死亡。1990年至2019年的流行病学趋势研究表明,高度发达地区的负荷和死亡率最高。
据报道,不孕或未产、雌激素治疗和肥胖是EOC的危险因素,可以解释为什么该疾病在发达国家发病率上升。口服避孕药的使用,尤其是长期使用,以及母乳喂养可能降低发病率。最近的一项大型研究显示,不同组织学亚型与14种EOC危险因素的相关性存在显著异质性。产次较高,绝经年龄较低和输卵管结扎术与子宫内膜样癌(EC)和透明细胞癌(CCC)风险降低最密切相关,而子宫内膜异位症与这两种EOC亚型风险增加相关。浆液性癌和低分化癌与产次和绝经激素治疗的相关性中等,与卵巢癌家族史的相关项更强。有害胚系BRCA1/2突变(gBRCA1/2-muts)与EOC(主要是高级别浆液性癌)风险增加16%-65%相关。错配修复基因突变(Lynch综合征)的女性发生EOC(往往是EC或CCC)的终生风险为10%-12%。
诊断、病理学和分子生物学
诊断性检查
目前尚无可靠的卵巢癌筛查方法。大多数女性是基于症状诊断的,大多数诊断时处于晚期。症状包括腹部/盆腔疼痛、便秘、腹泻、尿频、阴道出血、腹胀和疲劳。在晚期疾病中,腹水和腹部肿块可导致腹胀、恶心、厌食、消化不良和早饱。疾病扩散到胸膜腔可产生胸腔积液和呼吸道症状。
怀疑为EOC时,标准检查应包括详细的病史和临床检查,包括相关的实验室和影像学检查(表1)。血清癌抗原125(CA-125)检测有助于诊断,∼85%的晚期疾病患者CA-125升高。CA-125 在早期疾病中作用较小,因为仅∼50%的国际妇产科联盟(FIGO)I期患者CA-125 升高。CA-125升高并非卵巢癌所特有,在非妇科恶性肿瘤和良性疾病(例如子宫内膜异位症和卵巢囊肿)中也可能升高。

表1. EOC的诊断
除CA-125外,血清癌胚抗原(CEA)和碳水化合物抗原19-9水平检测可能有助于鉴别原发性卵巢黏液性肿瘤和胃肠道转移。在这种情况下,应考虑内镜检查,特别是当CA-125/CEA比值≤25/1.8时。
初始影像学检查应包括盆腔超声(US;经腹和/或经阴道)以及胸部、腹部和盆腔计算机断层扫描(CT),用于临床分期和帮助制定手术计划。基于US的诊断模型 [国际卵巢肿瘤分析(IOTA)简单规则风险模型或IOTA ADNEX模型] 优于CA-125、人附睾蛋白4(HE4)或卵巢恶性肿瘤风险算法,在区分良性和恶性卵巢肿瘤方面更胜一筹,且在随机对照试验(RCT)中的表现优于恶性肿瘤风险指数。
卵巢癌的明确诊断需要由病理学专家对诊断性活检样本或最好是手术样本进行病理学检查。足量的组织,特别是如果计划进行新辅助化疗(ChT),可进行肿瘤分子检测来指导治疗分层。在间歇性肿瘤细胞减灭术(ICS)后,如果达到病理完全缓解,可能无法获得足够的肿瘤组织进行基因检测。需要对腹水(在早期疾病中)和胸腔积液(如果存在且可安全评估)进行细胞学评估来完成分期。
病理学和分子生物学
EOC占卵巢恶性肿瘤的大多数(∼90%)。2020年世界卫生组织(WHO)基于组织病理学、免疫组化(IHC)和分子检测的分类列出了至少五种不同的恶性EOC亚型:高级别浆液性癌(HGSC;占70%)、EC(10%)、CCC(6%-10%)、低级别浆液性癌(LGSC;5%)和黏液性癌(MC;3%-4%),以及其他罕见亚型,包括中肾样癌、混合细胞肿瘤、恶性Brenner肿瘤、癌肉瘤和未分化癌。每种亚型代表一种不同的疾病实体,具有不同的起源部位、发病机制、临床特征和预后。分类的复杂性及其对个体化治疗选择的影响强调了由妇科病理学家进行肿瘤组织学分型的重要性。表2总结了不同亚型的IHC染色模式和分子特征。在高级别肿瘤中,某些基因或分子变异,如BRCA1/2-mut或同源重组缺陷(HRD),有助于预测聚(ADP-核糖)聚合酶抑制剂(PARPis)靶向治疗的获益程度。
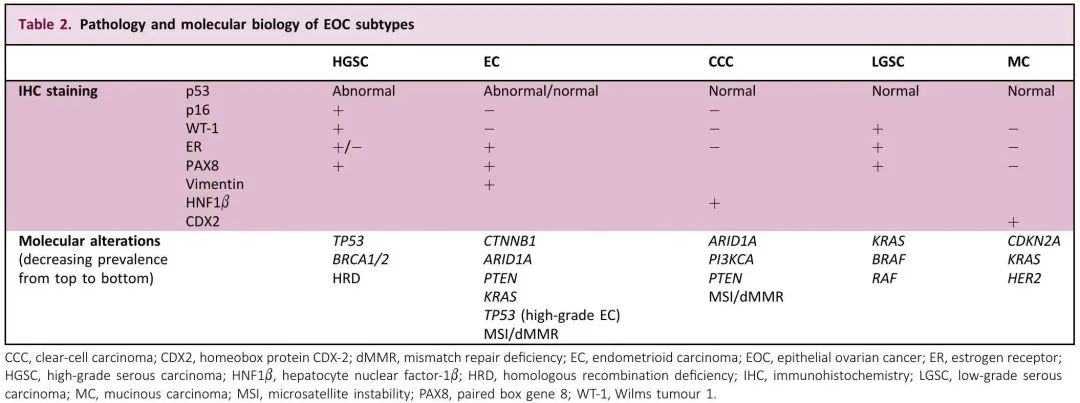
表2. 不同EOC亚型的病理学和分子生物学特征
✦推荐✦
• 如果怀疑EOC,诊断性检查应包括血清CA-125检测、盆腔超声以及胸部、腹部和盆腔CT扫描 [III,A]。
• 病理诊断应由妇科病理专家根据2020年WHO分类进行 [IV,A]。
• 所有高级别卵巢癌患者应在诊断时进行胚系和/或体细胞BRCA1/2-muts检测 [I,A]。
• 晚期高级别癌症建议进行HRD检测 [I,A]。
分期和风险评估
应根据修订后的2014 FIGO EOC分期系统对所有卵巢癌患者进行手术分期(表3)。用于治疗计划的常规分期应确定并记录肿瘤的组织型和原发部位(卵巢、输卵管或腹膜)。
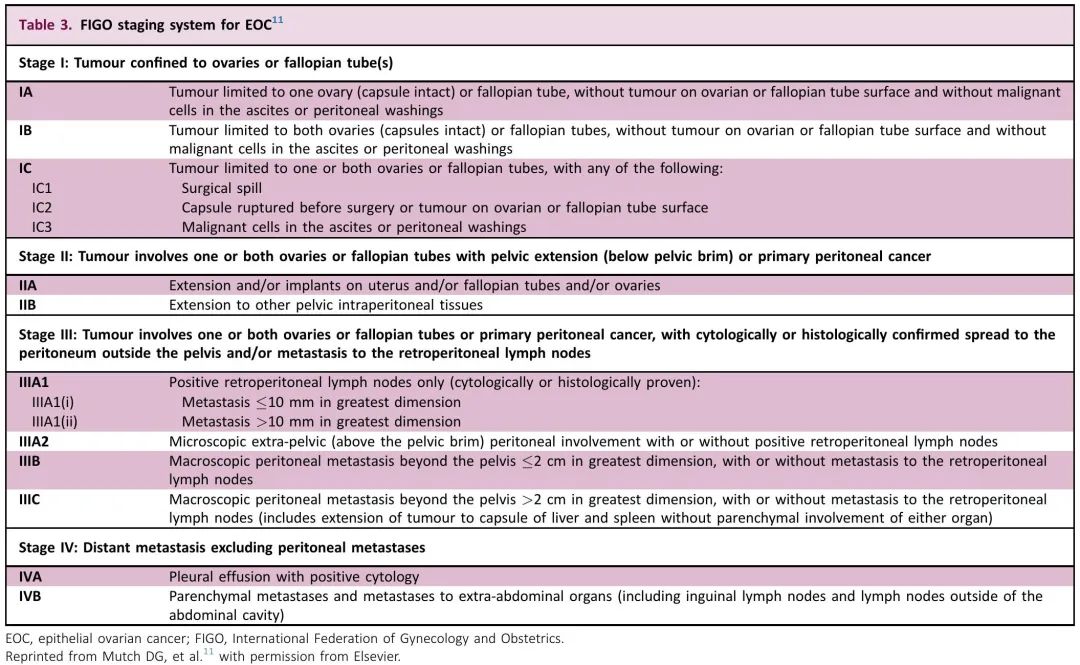
表3. FIGO EOC分期系统
术后残留病灶的程度与患者生存之间存在很强的预后相关性。术前影像学检查有助于预测次优肿瘤细胞减灭术的可能性。肿瘤从网膜扩散到脾脏或肝脏表面(IIIC期)应与孤立的脾脏或肝脏实质转移(IVB期)相鉴别。与手术探查相比,CT和正电子发射断层扫描(PET)–CT成像可能低估肠道或肠系膜受累。磁共振弥散加权成像在发现手术关键肿瘤部位受累(包括肠系膜根部浸润、小肠和结肠转移)方面可能比CT具有更好的灵敏度。
当影像学评估为疾病似乎适合进行肿瘤细胞减灭术,并且没有手术或医学禁忌症时,应进行手术分期(通过中线剖腹手术或初始腹腔镜检查),以探索腹腔疾病程度,评估实现最佳肿瘤细胞减灭术(无肉眼可见残留病灶或完全切除)的可能性。
✦推荐✦
• 应使用修订后的2014 FIGO EOC分期系统 [I,A]。
早期EOC的管理(FIGO I-II期)
图1展示了FIGO I-II期EOC的管理路径图。

图1. 早期EOC的管理(FIGO I-II期)
手术
早期EOC手术旨在完全切除肿瘤并进行充分的分期,包括:中线剖腹手术,整个腹腔的检查和触诊,腹膜冲洗和细胞学检查,所有可见病灶和所有腹部区域的活检,双侧输卵管卵巢切除术,子宫切除术,网膜切除术,MC阑尾切除术,系统性盆腔和主动脉旁淋巴结清扫术。
腹腔镜方法是否是中线剖腹手术的安全替代方案尚存在争议,但由于缺乏前瞻性试验且包膜破裂风险增加,中线剖腹手术仍然是标准手术。手术分期将提供预后信息并确定是否需要ChT。
术中冰冻切片可用于识别恶性上皮癌,或可进行适当的手术分期,而无需进行第二次手术。根据组织学分级和亚型,≤60%的明显早期 EOC患者将在全面手术分期后分期上调,这可能会影响无进展生存期(PFS)和总生存期(OS)。
对于高级别组织学,建议进行系统性盆腔和主动脉旁淋巴结清扫术用于分期。低级别EC或扩张性MC患者的淋巴结转移率<1%。因此,对于影像学和临床淋巴结阴性的这些亚型的患者,可以省去淋巴结清扫术。
对于年轻患者,可以考虑进行保留生育能力的手术,但一定要在与患者充分讨论潜在风险后进行。IA期任何组织型或单侧卵巢受累的IC1-2期有利组织学(低级别肿瘤)患者适合保留对侧卵巢和子宫,联合其他推荐的手术分期程序。
系统治疗
ACTION和ICON1试验联合分析以及Cochrane系统综述表明,辅助铂类ChT可显著延长早期EOC患者的OS和PFS。最近的分析显示,辅助ChT的获益在很大程度上取决于组织学亚型(图1)。一项大型监测、流行病学和最终结果(SEER)I期EC研究显示,1-2级EC没有改善。在CCC中,对亚洲人群的回顾性研究未发现辅助ChT为早期疾病(IA-IC1期)带来获益。在I期MC中,扩张性或1级浸润性患者由于预后良好,可以不进行辅助ChT。
标准辅助ChT包括6个周期的含铂ChT。妇科肿瘤学组(GOG)的一项试验比较了3个和6个周期的紫杉醇-卡铂辅助治疗,发现治疗时间较长的患者复发风险显著较低,但发生额外的毒性。与非浆液性肿瘤相比,似乎只有浆液性癌从更长的辅助治疗中获益。最佳ChT方案(单独铂类或含铂联合治疗)尚不明确。
✦推荐✦
• 对于推测为早期卵巢癌的患者,建议进行手术分期,用于分类和推荐最佳系统治疗 [III,A]。
• 在早期卵巢癌中,紫杉醇-卡铂 [I,B] 或单独卡铂(6个周期)[I,A] 辅助ChT通常推荐用于FIGO I-IIB期患者 [II,A]。
• 对于接受紫杉醇-卡铂治疗的患者,建议至少治疗3个周期,HGSC/高级别EC或任何组织型的IC-II期患者除外,建议至少治疗6个周期 [II,B]。
• 辅助ChT的益处尚不确定,可考虑作为可选用于IB-IC期LGSC,IA-IC1期CCC,IB-IC期低级别EC,IC期扩展性MC,IA期浸润性MC [III,C]。
• 对于完全分期的IA期LGSC、IA期低级别EC或IA-IB期扩张性MC患者,不推荐进行辅助ChT [II,E]。
晚期EOC的管理(FIGO III-IV期)
手术
在晚期EOC中,手术旨在实现完全或最佳肿瘤细胞减灭术,定义为宏观肿瘤完全清除,没有残留可见病灶,能够显著延长OS和PFS。这需要最大的手术努力,可能需要肠切除术、膈肌和腹膜剥离术、脾切除术和切除主动脉旁肿大淋巴结,有些患者还需要切除腹外病灶。宏观完全切除和临床淋巴结阴性的患者不能从系统性淋巴结清扫术中获益,淋巴结清扫术不必要地增加了术后并发症和死亡率。
肿瘤细胞减灭术的时间与ChT关系仍存在争议。对于III-IV期患者,如果体能状态能够接受手术且似乎可以实现完全切除,金标准是初始肿瘤细胞减灭术(PCS),随后系统治疗(图2)。对于对化疗敏感性较低的亚型(如MC或LGSC),也建议进行PCS,即使能否实现完全切除不确定,可能残留微小病灶(<1 cm)。
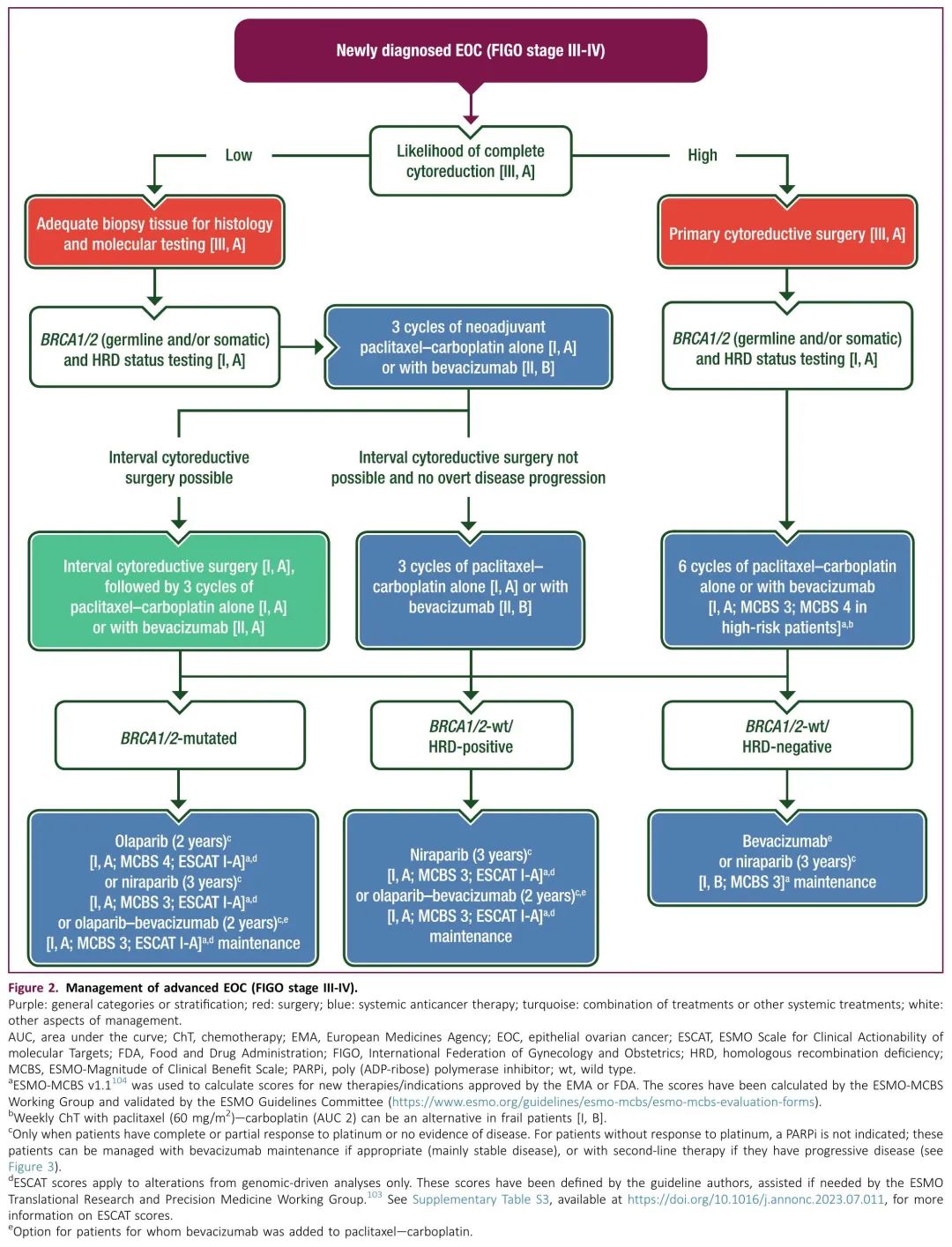
图2. 晚期EOC的管理(FIGO III-IV期)
对于肿瘤较大的晚期IIIC期或IV期疾病患者,初始手术完全切除的可能性低,或者由于虚弱或其他重大合并症无法耐受大范围手术。前瞻性试验表明,对于这类患者,3个周期的铂类新辅助ChT(NACT)+ ICS + ChT不劣于PCS + ChT。然而,在所有新辅助治疗试验中,PFS和OS低于初始手术试验。由于随机NACT试验的局限性,尚未确定 NACT和ICS 是否可作为初始手术似乎可实现完全切除的患者的一种选择。TRUST/ENGOT-OV33/AGO-OVAR OP.7 试验(NCT02828618)正在探索这个问题。
系统治疗
● ChT
标准ChT包括6个周期的每3周一次静脉注射(i.v.)紫杉醇(175 mg/m2)–卡铂 [曲线下面积(AUC)5-6]。将ChT延长至超过6个周期或加用第三种药物不会带来更好的结果。对于有紫杉醇禁忌症(过敏、神经病变或不耐受)的患者,可以考虑将卡铂联合多西他赛或聚乙二醇化脂质体多柔比星(PLD)作为替代方案。
日本剂量密集型ChT试验显示,每周一次紫杉醇的PFS和OS较优,但在另外三项随机试验(GOG-262,40 ICON841和MITO-742)中未观察到这一结果。类似地,ICON8未显示生活质量(QoL)的差异。然而,在MITO-7中,使用每周一次卡铂(AUC 2)和每周一次较低剂量紫杉醇(60 mg/m2)观察到QoL的改善,使该方案成为较虚弱患者的潜在替代方案。
对五项术后腹腔灌注(i.p.)ChT随机试验的荟萃分析显示,在体积较小(<1 cm)或术后无残留病灶的患者中,与i.v. ChT方案相比,观察到PFS 和OS获益。然而,GOG-252试验是一项大型随机III期试验,比较了两种i.p.铂类方案(i.p.卡铂AUC 6或i.p.顺铂75 mg/m2)与i.v.给药联合贝伐珠单抗,其阴性结果,加上i.p.给药的毒性和复杂性更高,导致该策略作为标准治疗降低。
随机III期试验OVHIPEC评估了一线腹腔热灌注化疗(HIPEC),比较了NACT随后ICS联合或不联合HIPEC。该试验显示,HIPEC的PFS和OS显著更长,毒性不增加。然而,肿瘤组织型等预后因素的不平衡、缺乏基于公认的预后因素(如肿瘤BRCA1/2-mut和HRD状态)的分层以及有限的样本量使得推断这些结果非常困难。在另一项随机试验中,HIPEC没有显示出优于标准治疗的生存优势。鉴于这些担忧,HIPEC仍然是一个研究领域,不应考虑为标准疗法。
● 一线抗血管生成治疗
贝伐珠单抗是一种靶向血管内皮生长因子(VEGF)的单克隆抗体。两项大型RCT GOG-21848和ICON7显示,与单独ChT相比,在紫杉醇-卡铂一线治疗中加入贝伐珠单抗,随后贝伐珠单抗维持治疗,PFS显著延长,但没有OS获益。事后亚组分析表明,临床“高危”人群(定义为宏观残留肿瘤>1cm的III期患者或IV期患者)的PFS和OS获益更大。在ICON7中,贝伐珠单抗的剂量为7.5 mg/kg,治疗持续时间较短(12个月)。尽管有人使用这种较低剂量,但贝伐珠单抗的获批剂量为15 mg/kg,15个月,联合一线紫杉醇-卡铂ChT用于IIIB-IV期(FIGO 1988 分类)卵巢癌患者,无论组织学如何。在ENGOT-OV15研究中,较长的贝伐珠单抗给药时间(30 vs 15个月)并未改善PFS。
两项小型随机试验ANTHALYA和GEICO 1205/NOVA探索了贝伐珠单抗联合NACT,尽管与单独使用ChT相比,没有报告3-4级毒性增加,但由于对完全切除率和PFS没有影响,因此在ICS之前使用两到三剂贝伐珠单抗的潜在益处值得商榷。
● HRD和PARPis
高达50%的HGSC为HRD阳性。其中包括15%-20%的gBRCA1/2-mut 患者,以及体细胞BRCA1/2-muts、BRCA1启动子高甲基化导致的表观遗传沉默和参与DNA双链断裂的同源重组修复的其他蛋白和通路缺陷的患者。HRD阳性±BRCA1/2-mut是对PARPis反应程度的公认预测因素。将PARPis作为一线ChT后的维持治疗,开启了晚期 HGSC/高级别EC一线治疗的新时代,在BRCA1/2突变或BRCA1/2野生型(wt)/HRD阳性肿瘤患者中观察到前所未有的获益。基于SOLO1,PAOLA-1/ENGOT-OV25和 PRIMA/ENGOT-OV26/GOG-3012试验分别批准了奥拉帕利用于BRCA1/2突变肿瘤,奥拉帕利-贝伐珠单抗用于HRD阳性肿瘤和尼拉帕利无论肿瘤生物标志物状态如何。还描述了ATHENA-MONO/GOG-3020/ENGOT-OV45和VELIA分别使用卢卡帕利和维利帕尼的试验结果。
SOLO1随访7年时的描述性OS分析和PAOLA-161的最终OS分析显示,奥拉帕利对BRCA1/2突变肿瘤患者的OS有益,奥拉帕利-贝伐珠单抗对HRD阳性肿瘤患者的OS有益,无论BRCA1/2-mut状态如何。
● 非高级别浆液性晚期卵巢癌
紫杉醇-卡铂是LGSC、CCC和MC的标准系统ChT。然而,多项回顾性研究显示,与HGSC相比,这些组织型的缓解率较低。贝伐珠单抗在所有组织型中均显示出活性,包括那些对化疗反应较差的组织型,如LGSC或CCC。大多数LGSC具有雌激素受体(ER)和孕激素受体(PgR)高表达。回顾性研究表明,对于新诊断的晚期LGSC,激素治疗维持治疗可能具有治疗价值。目前正在前瞻性RCT(NCT04095364)中评估这种疗法。
✦推荐✦
• 晚期EOC患者应由专业团队评估PCS,旨在实现完全肿瘤细胞减灭术(无所有可见残留病灶)[III,A]。
• 当完全肿瘤细胞减灭术可行时,推荐PCS [III,A];否则,建议获取足够的活检组织进行组织学和分子检测 [III,A]。
• 当完全肿瘤细胞减灭术不可行时,建议进行三个周期的NACT,随后ICS和3个周期的紫杉醇-卡铂 [I,A]。
• 可考虑在ICS之前进行贝伐珠单抗新辅助治疗 [II,B]。
• 当ICS不可行,且没有明显的疾病进展时,建议增加3个周期的紫杉醇-卡铂 [I,A] 或联合贝伐珠单抗 [II,B]。
• 系统治疗决策应基于初诊时进行的BRCA1/2-mut(胚系和/或体细胞)和HRD状态检测结果信息 [I,A]。
• 紫杉醇(175 mg/m2)–卡铂(AUC 5-6)每3周一次,6个周期,是晚期卵巢癌的标准一线ChT [I,A]。
• 对于虚弱患者,紫杉醇(60 mg/m2)–卡铂(AUC 2)ChT每周一次可考虑作为替代方案 [I,B]。
• 对于III-IV期卵巢癌患者,贝伐珠单抗可改善PFS,应考虑与紫杉醇-卡铂联合 [I,A;高危患者欧洲肿瘤内科学会-临床获益量表(ESMO-MCBS)v1.1评分:3;MCBS v1.1评分:4分]。
• 鉴于关于i.p. ChT [I,E] 和 HIPEC [II,D] 的争议,不考虑作为标准一线治疗。
• 对于BRCA1/2突变或BRCA1/2-wt/HRD阳性肿瘤患者,如果ChT结束时没有疾病证据,或铂类-紫杉醇一线ChT完全或部分缓解,推荐PARPis维持治疗,联合或不联合贝伐珠单抗 [I,A]。
- 对于BRCA1/2突变:奥拉帕利2年 [ESMO-MCBS v1.1评分:4;ESMO 分子靶点临床可操作性量表(ESCAT)评分:I-A],尼拉帕利3年 [ESMO-MCBS v1.1评分:3;ESCAT评分:I-A] 或奥拉帕利-贝伐珠单抗2年 [ESMO-MCBS v1.1评分:3;ESCAT评分:I-A]。
- 对于BRCA1/2-wt/HRD阳性:尼拉帕利3年 [ESMO-MCBS v1.1评分:3;ESCAT评分:I-A] 或奥拉帕利-贝伐珠单抗2年 [ESMO-MCBS v1.1 评分:3;ESCAT评分:I-A]。
• 对于HRD阴性肿瘤,可推荐贝伐珠单抗 [I,A] 或尼拉帕利维持治疗3年 [I,B;ESMO-MCBS v1.1评分:3],后者用于铂类-紫杉醇一线ChT完全或部分缓解后。治疗选择应基于患者的疾病和临床特征。
• 对于LGSC患者,可考虑在一线铂类ChT后进行抗雌激素维持治疗 [IV,B]。
复发性EOC的管理
患者评估
高达70%的III-IV期高级别卵巢癌患者在3年内复发。早期卵巢癌的复发率要低得多。
在为复发性疾病患者选择治疗方案时,需要评估几个方面(图3)。
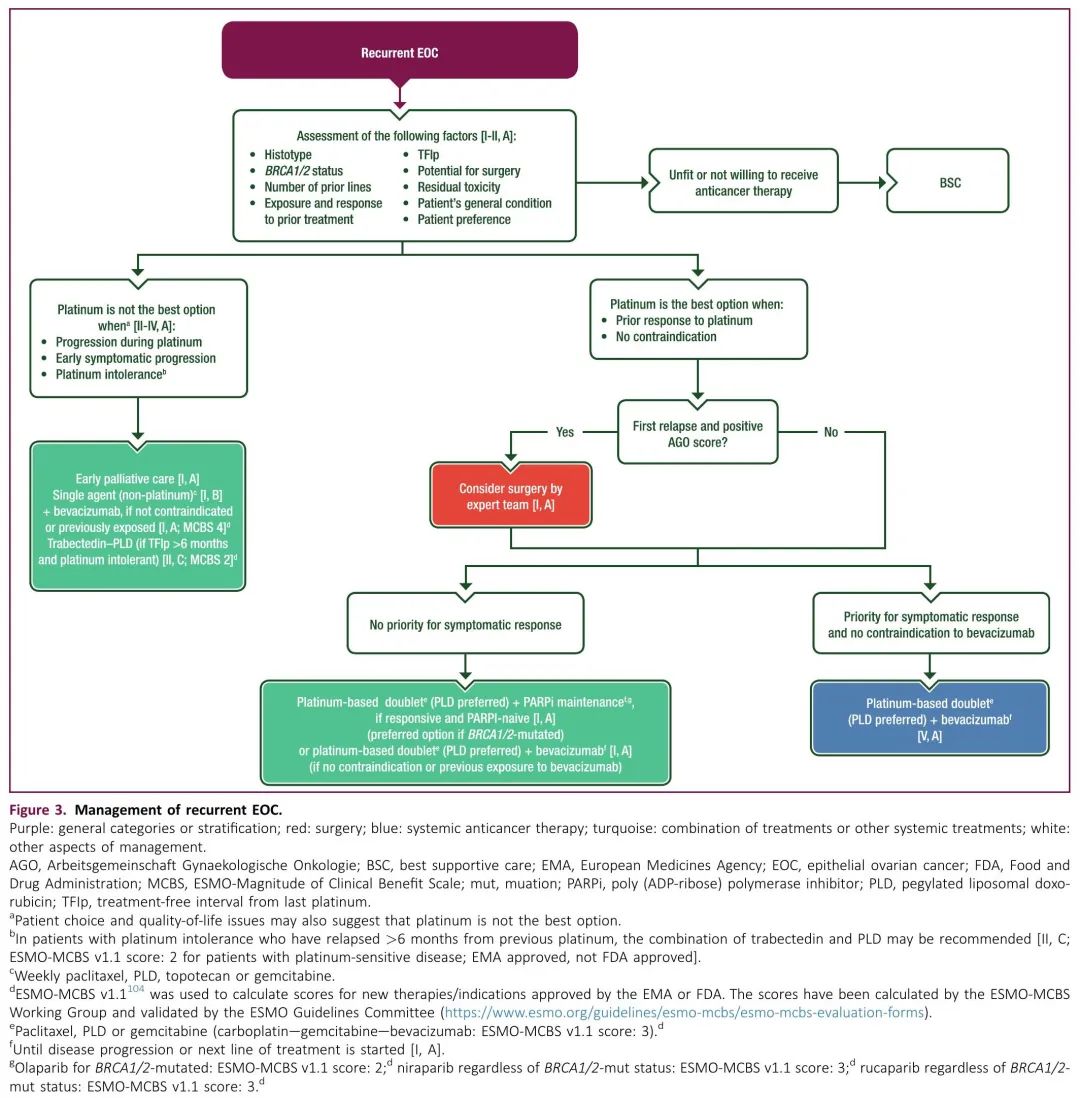
图3. 复发性EOC的管理
复发性疾病的系统治疗基于含铂或不含铂的方案。目前尚无分子生物标志物可以预测铂类再挑战的疗效。在第五届妇癌组织(GCIG)卵巢癌共识会议期间,铂敏感定义:无铂治疗间隔(TFIp)6个月的阈值受到挑战,后来在2018年ESMO-欧洲妇科肿瘤学会(ESGO)共识会议后在临床实践中停用,因为许多因素可能会影响TFIp(如随访频率和诊断检测间隔)和对铂类的反应(组织型或BRCA1/2-mut状态)。并非所有TFIp >6个月的患者都对铂类有反应(客观缓解率为47.2%-66%),相反,含铂联合疗法在TFIp<6个月的患者中显示出活性。
复发后手术
一项非随机试验和三项前瞻性随机试验评估了手术对一线铂类ChT结束>6个月后首次复发患者的作用。
DESKTOP系列定义了AGO评分,来识别完全切除可行的患者。AGO评分阳性定义为初始手术完全切除(或者FIGO I-II期)、体能状态良好(东部肿瘤协作组0)和无腹水(<500 ml),对于评分阳性患者,实现完全切除的可能性为76%。随后,DESKTOP III表明,AGO评分阳性的患者随机分配接受二次肿瘤细胞减灭术+铂类ChT,相比单独ChT,OS和PFS获益。
SOC-1试验具有类似的设计,但根据iModel选择患者。该试验的PFS结果也呈阳性,但OS数据仍不成熟。
GOG-0213试验未显示手术具有优越性,尽管已经提出了许多解释,但最令人信服的是缺乏客观的手术选择标准。
铂类可选的系统治疗
如果铂类药物没有禁忌症,并且患者有合理的可能性从铂类再挑战中获益(铂类治疗期间或之后不久没有进展),则应考虑在复发时给予铂类治疗(图3)。
● ChT选择
一项荟萃分析纳入了比较含卡铂的双药ChT与卡铂单药治疗的随机试验,显示PFS和OS获益。目前与卡铂联用的药物包括紫杉醇,吉西他滨或PLD,选择应基于安全性和患者偏好。根据安全性,卡铂-PLD联合治疗被认为是首选。如果对联合治疗有禁忌症,卡铂单药治疗仍然是一种选择。通常建议治疗4到6个周期。
在没有铂类禁忌症的情况下,首次复发时非含铂联合治疗没有作用。随机III期INOVATYON试验比较了曲贝替定-PLD与卡铂-PLD在TFIp为6-12个月的患者亚组中的疗效,发现OS未改善,表明了这一点。
● 抗血管生成治疗
贝伐珠单抗获批与铂类联合治疗,然后作为维持治疗,用于TFIp >6 个月的患者。贝伐珠单抗+含铂联合化疗(紫杉醇或吉西他滨,然后贝伐珠单抗维持治疗)可显著提高客观缓解率和PFS。两组的OS相似,原因之一是后线治疗交叉到贝伐珠单抗的比例高。与卡铂-吉西他滨-贝伐珠单抗相比,PLD-卡铂-贝伐珠单抗显示出显著的PFS和OS优势,因此如果选择含卡铂的双药化疗联合贝伐珠单抗,PLD-卡铂-贝伐珠单抗可作为首选。
在既往接受过贝伐珠单抗治疗且TFIp>6个月复发的患者中,与单独ChT相比,贝伐珠单抗再挑战联合含卡铂的双药化疗可显著改善中位PFS。然而,贝伐珠单抗再挑战尚未在欧洲获批,因此尚不广泛可及。
在III期试验中,持续使用贝伐珠单抗,直到出现进展或不可接受的毒性。治疗应持续,直至出现临床或放射学进展,不应仅因CA-125升高而停药。
● PARPis
三种PARPi(奥拉帕利、尼拉帕利和卢卡帕利)获批用于铂类再挑战缓解的高级别输卵管-卵巢癌患者的维持治疗,无论BRCA1/2-mut或HRD状态如何。
PARPi治疗的推荐时间尚不明确。在NOVA和ARIEL3中,治疗在进展时停止,但在Study 19和SOLO2中,如果认为奥拉帕利是有益的,可在进展后继续治疗。从临床角度来看,对于生长缓慢的肿瘤或寡转移性疾病(如单个部位进展),疾病进展后继续治疗可能具有特定价值。所有试验均表明,有一小部分“超级反应者”患者(∼10%)在接受PARPis治疗5年后没有进展。
最近,维持治疗后OS数据引发了对PARPis可能产生有害影响的担忧,特别是对于非gBRCA1/2-mut携带者。然而,OS分析是次要、功效较低的终点。NOVA试验的长期OS数据和NORA研究的中期生存分析未明确证实最初的担忧。中间终点,如PFS2或死亡表明,进展后仍能从PARPis继续获益。然而,SOLO2的一项探索性分析表明,接受奥拉帕利治疗的gBRCA1/2-mut携带者后续复发后接受铂类治疗的反应较差,引出了PARPis可能导致铂类耐药的假设。EMA尚未更改PARPis的适应症,但FDA已撤销尼拉帕利和卢卡帕利(但不包括奥拉帕利)用于非gBRCA1/2-mut携带者。因此,建议与无BRCA1/2-mut的患者讨论PARPis的益处和风险。
对于既往接受过PARPi治疗的患者,目前尚无获批方案。OREO/ENGOT-OV38试验显示,一些重新接受奥拉帕利治疗的患者有阳性短期获益。
PARPis的毒性通常可以通过剂量个体化(尼拉帕利)、剂量减少和剂量中断来控制。在gBRCA1/2突变患者中,以及作为复发后治疗相比一线治疗,急性髓系白血病和骨髓增生异常综合征的发生率更高。原因可能是铂累积暴露。
在复发时选择PARPis或抗VEGF治疗时,需要考虑几个因素,包括组织型、BRCA1/2-mut状态、既往治疗(PARPi 和/或贝伐珠单抗)、对铂类ChT的预期反应、是否存在症状(特别是腹水)、既往治疗的持续毒性、对贝伐珠单抗无禁忌症和患者偏好。一般来说,对于需要快速治疗缓解的有症状患者,推荐卡铂与贝伐珠单抗联合治疗(图3)。
铂类不可选的系统治疗
对于一些复发性卵巢癌患者,铂类再挑战可能在临床上被认为不合适。对于这些患者,有替代的系统治疗。体能状态良好的患者应优先考虑参加临床试验接受新疗法。纳入早期姑息治疗尤为重要。
●非铂ChT选择
单药非铂ChT方案包括每周一次紫杉醇、拓扑替康、吉西他滨、PLD 和口服节拍环磷酰胺。这些药物在铂类不作为选择的复发性卵巢癌患者中显示出中等的活性,客观缓解率为10%-15%,中位OS为10-12个月。关于选择特定方案,没有可靠的随机数据支持一种药物优于另一种药物,且并非所有药物都获批该适应症。应根据患者偏好和毒性特征进行选择。最佳治疗持续时间尚不明确。有临床试验计划使用非铂ChT,直到肿瘤进展或出现不可接受的毒性。
曲贝替定-PLD在欧洲获批用于最后一次铂类治疗>6个月后复发的患者。当此类患者不符合进一步铂类治疗的条件时,该联合疗法是一种选择。
抗体-药物偶联物的数据令人鼓舞。
● 抗血管生成治疗
在AURELIA试验中,与单独ChT相比,将贝伐珠单抗添加到二线或三线非铂ChT(紫杉醇,PLD或拓扑替康),中位PFS、肿瘤缓解率和QoL评分较优。值得注意的是,该试验排除了所有肠瘘风险较高的患者(一线铂类期间进展,肠梗阻或浆膜浸润史), <10%的患者既往使用过贝伐珠单抗。
● 非高级别亚型的系统治疗
已知不太常见的组织学亚型,如CCC、癌肉瘤或LGSC对ChT的反应较差,包括铂类。对于这些患者,一旦铂类不再是一种选择,强烈建议参与临床试验。关于LGSC,一项随机III期试验表明,与标准治疗(单药ChT或激素治疗)相比,丝裂原活化蛋白激酶激酶(MEK)抑制剂曲美替尼的PFS和缓解率显著较优。然而,另一项比美替尼III期试验没有获得阳性结果。这些缓慢增殖的肿瘤很多表达ER和/或PgR,尽管肿瘤客观缓解率较低,激素疗法可用于控制肿瘤生长(如芳香化酶抑制剂、他莫昔芬或促黄体生成素释放激素激动剂)。
✦推荐✦
• 为复发性疾病患者选择治疗方案时,应评估这些方面:组织型,BRCA1/2-mut状态,既往接受过几线治疗,既往治疗史和反应,TFIp,二次肿瘤细胞减灭术实现完全肿瘤细胞减灭的可能性,残留ChT毒性,患者的体能状态和偏好 [I-III,A]。
• 对于最后一次铂类给药>6个月后首次复发的卵巢癌患者,应由具有卵巢癌手术经验的妇科肿瘤中心进行评估,以识别手术肿瘤细胞减灭术的潜在候选者 [I,A]。
• 对于既往对铂类药物有反应且未出现早期症状性复发的患者,应采用含铂双药(PLD、吉西他滨或紫杉醇)联合贝伐珠单抗 [I,A;卡铂-吉西他滨-贝伐珠单抗ESMO-MCBS v1.1评分:3] 或含铂双药化疗随后PARPi治疗维持治疗,如果达到缓解且之前未接受过PARPi [I,A;奥拉帕利用于BRCA1/2突变患者:ESMO-MCBS v1.1评分:2;尼拉帕利,无论BRCA1/2-mut状态如何:ESMO-MCBS v1.1评分:3;卢卡帕利,无论BRCA1/2-mut状态如何:ESMO-MCBS v1.1评分:3]。
• 对于需要快速缓解的患者,首选含铂双药(PLD、吉西他滨或紫杉醇)联合贝伐珠单抗 [V,A;卡铂-吉西他滨-贝伐珠单抗ESMO-MCBS v1.1评分:3]。
• 贝伐珠单抗应持续使用直至疾病进展(有症状)或开始下一线治疗,因为尚未在复发患者中评估疾病进展后继续使用贝伐珠单抗 [I,A]。
• PARPis应持续使用直至疾病进展或开始下一线治疗 [I,A],因为目前疾病进展后继续治疗的益处尚不明确 [III,B]。
• 如果肿瘤在既往铂类治疗期间未进展,可考虑在非铂类方案(单药或联合治疗)后再给予铂类治疗 [III,B]。
• 对于复发性EOC患者,铂类治疗不作为选择的定义包括:经证实耐药(铂类治疗期间进展),预期耐药(铂类治疗后早期症状性进展,对再挑战有反应的可能性低),铂不耐受,患者选择,QoL问题 [II-IV,A]。
• 对于不适合接受铂类治疗的患者,强烈建议在治疗路径早期纳入姑息治疗 [I,A]。
• 可推荐的单药非铂类药物包括每周一次紫杉醇、PLD、拓扑替康和吉西他滨 [I, B]。
• 对于既往铂类药物治疗>6个月复发的铂类不耐受患者,可推荐曲贝替定-PLD [II,C;ESMO-MCBS v1.1 评分:铂敏感疾病患者2;EMA批准,FDA未批准]。
• 对于无贝伐珠单抗禁忌症且既往未使用过贝伐珠单抗的患者,应推荐贝伐珠单抗联合每周一次紫杉醇、PLD或拓扑替康 [I,A;ESMO-MCBS v1.1评分:4]。
• 推荐复发性LGSC进行激素治疗 [II,A]。
• 对于复发性LGSC患者,既往含铂ChT和激素治疗(未获EMA批准)后,应考虑使用MEK抑制剂曲美替尼 [I,A]。
随访、长期影响和生存
监测
对于复发性卵巢癌患者,虽然复发后治愈的可能性低,但存在有效的治疗方法。因此,对这些患者进行监测时,应将全面的症状检查和体格检查相结合。研究指出,26%-50%的复发位于盆腔,提示盆腔检查在卵巢癌随访中的作用。然而,疾病复发可能位于盆腔外,如淋巴结、肝脏、肺或腹膜癌,可能无法通过盆腔检查发现。在一项大型荟萃分析中,CT扫描检测复发的灵敏度为79%,特异性为84%。如果症状提示疾病复发或 CA-125升高,需进行CT扫描。
对于复发性卵巢癌患者,虽然复发后治愈的可能性低,但存在有效的治疗方法。因此,对这些患者进行监测时,应将全面的症状检查和体格检查相结合。研究指出,26%-50%的复发位于盆腔,提示盆腔检查在卵巢癌随访中的作用。然而,疾病复发可能位于盆腔外,如淋巴结、肝脏、肺或腹膜癌,可能无法通过盆腔检查发现。在一项大型荟萃分析中,CT扫描检测复发的灵敏度为79%,特异性为 84%。如果症状提示疾病复发或 CA-125升高,需进行CT扫描。
BRCA1/2-mut携带者和生存
虽然通常在最近一次缓解后监测5 年,但BRCA1/2-mut携带者可考虑更长期随访,鉴于其长期生存较优且需要乳腺癌监测。在对1213 例携带致病性gBRCA1-mut(n = 909)或gBRCA2-mut(n = 304)的EOC患者和2666例未携带者进行的汇总分析中,发现携带BRCA1/2-mut的卵巢癌患者5年OS较优。最近一份关于BRCA1/2-mut携带者15年生存数据的报告表明,生存获益似乎在前 5年内,并随着时间的推移而降低。
✦推荐✦
• 卵巢癌患者的监测包括CA-125检测、体格检查和CT扫描 [IV,B]。
• BRCA1/2-mut携带者可考虑随访5年以上 [III,B]。
• 携带BRCA1/2-mut的长期生存者随访应转诊至高危乳腺癌门诊 [I,A]。
参考文献:
González-Martín A, Harter P, Leary A, Lorusso D, Miller RE, Pothuri B, Ray-Coquard I, Tan DSP, Bellet E, Oaknin A, Ledermann JA; ESMO Guidelines Committee. Electronic address: clinicalguidelines@esmo.org. Newly diagnosed and relapsed epithelial ovarian cancer: ESMO Clinical Practice Guideline for diagnosis, treatment and follow-up. Ann Oncol. 2023 Oct;34(10):833-848. doi: 10.1016/j.annonc.2023.07.011. Epub 2023 Aug 17. PMID: 37597580.



